Qu’est-ce-que le cancer du sein ?

Le cancer du sein se développe à partir de cellule du sein, c’est la multiplication de cellules malignes qui poussent de façon anarchique dans le sein.
C’est le cancer le plus fréquent chez la femme, il touche 1 femme sur 8.
Généralement sa présence augmente avec l’âge, mais il peut aussi toucher des femmes jeunes.
Il n’existe pas un cancer du sein unique mais bien plusieurs types de tumeurs, qui seront traitées différemment selon des protocoles personnalisés qui seront établis lors de RCP (réunion de concertation pluri disciplinaire).
Il existe deux grands types de cancer du sein
Carcinome non invasif ou in situ
Les cellules cancéreuses sont confinées au niveau des canaux ou des lobules du sein et ne sont pas encore répandu dans les tissus du sein environnants.
Carcinome canalaire in situ (CCIS)
Ce cancer se développe à l’intérieur des canaux de lactation du sein. Les cellules cancéreuses ne sont pas encore répandues dans les tissus du sein environnants. Il y a donc très peu de risques que le cancer migre vers les ganglions lymphatiques ou vers d’autres organes du corps.
Il s’agit d’une forme précoce de cancer du sein, mais qui doit néanmoins être prise en charge à ce stade car, il peut devenir invasif s’il n’est pas traité à temps.
Carcinome lobulaire in situ (CLIS)
Des cellules anormales s’accumulent à l’intérieur de lobules du sein, mais il ne s’agit pas d’un cancer à proprement parler.
Si vous êtes porteuse d’un CLIS, vous présentez un risque accru de développer par la suite un cancer du sein invasif.
La majorité des femmes qui ont un CLIS ne développent pas de cancer du sein.
Carcinome invasif ou infiltrant
les cellules cancéreuses ont traversé la membrane dite « basale » des canaux ou des lobules. Les cellules cancéreuses peuvent se propager soit dans les ganglions situés sous l’aisselle, soit par voie veineuse. Il y a risque de développer des métastases.
Carcinome canalaire infiltrant (CCI)
Le plus fréquent : 70 à 80% des cancers du sein diagnostiqués.
Il prend naissance dans les canaux mammaires, qui transportent le lait
La tumeur traverse la membrane basale du canal et envahit progressivement le tissu mammaire.
L’adénocarcinome canalaire infiltrant n’est donc plus limité aux canaux. Le risque est qu’il s’étende localement, se dissémine aux ganglions via les vaisseaux lymphatiques ou les vaisseaux sanguins, puis fasse des métastases au niveau d’autres organes.
Carcinome lobulaire infiltrant (CLI)
Représente 10 à 15% des cancers diagnostiqués.
Ils sont essentiellement observés chez des femmes entre 45 et 55 ans.
Il prend naissance dans les lobules du sein, lieu de production du lait. Il traverse ces glandes et se propage au tissu mammaire voisin
Il peut apparaître à différents endroits d’un même sein, et, dans 1 cas sur 5, il affecte les deux seins.
Il peut aussi se propager aux ganglions lymphatiques et à d’autres parties du corps.
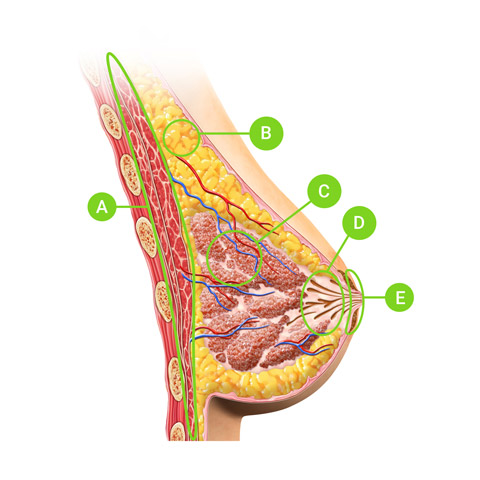
LEGENDE :
A- le muscle grand pectoral
B- graisse
C- lobules
D- canaux
E- aérole & mamelon
Quels sont les facteurs de risques ?
L’analyse des études épidémiologiques retrouvées dans la littérature scientifique a permis à la HAS d’identifier 69 facteurs de risque présumés.
Les principaux facteurs de risque du cancer du sein sont :
• L’âge : 3 cancers du sein sur 4 se manifestent chez les femmes de 50 ans et plus. L’âge moyen au moment du diagnostic est de 62 ans
• Les prédispositions génétiques au cancer du sein (seul 5 à 10% des cancers sont à prédisposition génétique) : les principales mutations exposant au cancer du sein portent sur les gènes BRCA 1 et BRCA 2 (70 % de risque de présenter un cancer du sein à l’âge adulte)
• Les antécédents personnels de cancer du sein
• Les antécédents familiaux de cancer du sein
Autres facteurs de risque
D’autres facteurs ont également été identifiés, ils sont associés à une augmentation modérée du risque de cancer du sein sans facteurs de mauvais pronostic :
• l’obésité après la ménopause,
• la contraception orale prolongée,
• Le THM prolongé
• le Diabète de type 2,
• la consommation excessive d’alcool
• la présence de lésions mammaires proliférantes sans atypie et non proliférantes,
• la nulliparité,
• la ménopause tardive après 55 ans,
• une première grossesse après 30 ans
Ces facteurs peuvent représenter un risque accru de développer un cancer du sein pour certaines femmes. Mais ce n’est pas une règle générale et dans la majorité des cas, il n’y a pas ou peu de facteurs de risque entrant en jeu dans l’apparition du cancer.
D’une manière générale, le risque s’accroît avec l’âge à partir de 50 ans, d’où la nécessité d’un dépistage régulier qui permettra une prise en charge précoce du cancer si une anomalie est détectée.
Quels sont les symptômes du cancer du sein ?
Palpation d’une boule au niveau du sein
Palpation de Ganglions durs au niveau de l’aisselle
Modifications cutanées au niveau du sein ou du mamelon
Déformation ou ulcération du sein
Écoulement sanglant au niveau du mamelon
Pourquoi est-il nécessaire de faire un dépistage et comment ?
Un dépistage précoce améliore la prise en charge et le pronostic du cancer du sein
Les risques de séquelles sont diminués et les chances de guérison en sont fortement optimisées.
UN DÉPISTAGE REGULIER par MAMMOGRAPHIE est donc nécessaire surtout à partir de 50 ans.
Le dépistage Comprend deux examens :
La palpation des seins, pour détecter d’éventuelles anomalies.
La Mammographie et l’échographie à faire tous les 2 ans
Qu’est-ce qu’une mammographie ?
La mammographie est une radiologie des seins
C’est un Examen indolore et rapide (15 mn)
Elle permet de détecter une anomalie et de poser un diagnostic.
Une échographie de complément
Réalisée afin d’analyser la lésion détectée ou bien si la mammographie est d’interprétation difficile.
Comment fait-on le Diagnostic de cancer du sein ?
Le diagnostic se fait par biopsie du sein sous échographie ou sous mammographie de toutes lésions suspectes.
Cette biopsie est réalisée par un radiologue spécialisé.
Qu’est-ce qu’une biopsie du sein ?
C’est un prélèvement sous anesthésie locale d’un fragment de tissus du sein qui est analysé sous microscope.
Que se passe-t-il une fois le diagnostic de cancer du sein posé ?
Une prise en charge par une équipe de spécialistes pluridisciplinaires est réalisée pour vous accompagner, vous guider et vous conseiller dans toutes les phases de votre traitement
Un bilan complet peut vous être proposé, il dépend de la nature du cancer. Ce bilan peut comprendre selon les cas, échographie, radiographie, IRM, scintigraphie, scanner, bilan sanguin, TEP SCAN.
Un projet personnalisé de soins (PPS) est proposé à chaque patiente, il est décidé dans des réunions de concertation pluridisciplinaires (RCP)
Comment se passe le traitement chirurgical du cancer du sein ?
Deux types d’interventions chirurgicales peuvent être pratiqués :
La chirurgie conservatrice (tumorectomie ou mastectomie partielle) : elle consiste à retirer la tumeur ainsi qu’une petite quantité de tissu sein autour de cette tumeur. Elle est privilégiée aussi souvent que possible, en concertation avec vous. Elle est toujours complétée d’une radiothérapie.
La chirurgie non conservatrice (ou mastectomie) : elle consiste à retirer la totalité du sein y compris l’aréole et le mamelon. Dans ce cas, différentes techniques de reconstruction du sein peuvent vous être proposées soit immédiatement, soit en différé en fonction de votre maladie.
Quid des ganglions axillaires ?
Dans certains cas de carcinomes canalaires in situ (CCIS), l’ablation de quelques ganglions est nécessaire (ganglion sentinelle).
En cas de tumeur infiltrante, l’objectif est de préciser si la tumeur s’étend au-delà du sein. il est nécessaire de retirer un ou plusieurs ganglions lymphatiques axillaires soit par exérèse du ganglion sentinelle, soit par curage axillaire (si la tumeur est supérieure à 3 cm ou si le ganglion sentinelle est positif).
Y a-t-il des risques ou des inconvénients ?
La chirurgie du cancer du sein est bien maîtrisée, le déroulement est simple dans la majorité des cas.
Pendant l'opération
Exceptionnellement, La voie d’abord peut être modifiée selon les constatations faites au cours de l’intervention : ouverture plus grande que prévue ou deuxième ouverture parfois.
Exceptionnellement, une blessure ou une brûlure de la peau du sein peut se produire.
Si un curage ganglionnaire est nécessaire, ses risques propres sont la possibilité de blessure des vaisseaux (artère axillaire) et des nerfs du creux de l’aisselle (nerf du grand dentelé, du grand dorsal).
En post opératoire
Les premières 24 heures sont quelquefois douloureuses.
Des complications peuvent survenir de manière rare, chacune nécessitera une prise en charge spécifique.
• Une anesthésie de la face interne du bras, liée à une atteinte de filets nerveux qui vont du creux axillaire jusqu’au bras. Elle peut régresser en quelques semaines mais peut persister à distance de la chirurgie
• Un hématome : collection de sang nécessitant le plus souvent des soins locaux, mais pouvant nécessiter une évacuation chirurgicale.
• Un abcès ou une infection : infection du site opératoire nécessitant le plus souvent des soins locaux, mais pouvant nécessiter une évacuation chirurgicale.
• Une nécrose cutanée : liée à une souffrance cutanée due à une vascularisation insuffisante de la peau, elle entraine un retard à la cicatrisation et peut parfois nécessiter une réintervention chirurgicale
• Un lymphocèle : épanchement de lymphe qui peut apparaitre surtout en cas de mastectomie et/ou de curage axillaire, elle peut nécessiter une ou plusieurs ponctions évacuatrices.
• Une déformation localisée du sein peut être constatée malgré la chirurgie oncoplastique.
Enfin, une réintervention peut être nécessaire lorsque toutes les lésions malignes ou précancéreuses entourant le nodule ou les microcalcifications opérés n’ont pu être retirées lors de l’intervention initiale.
Comme toute chirurgie, cette intervention peut comporter très exceptionnellement un risque vital ou de séquelles.
A distance de la chirurgie
Surtout si un curage ganglionnaire a été nécessaire, il existe des risques
• D’une limitation des mouvements de l’épaule bien résolutif sous kinésithérapie,
• De modification de la sensibilité à la face interne du bras dans environ 20 % des cas,
• D’un lymphœdème : gonflement du bras qui peut s’observer chez 10 à 20 % des patientes dans les semaines ou les mois qui suivent l’opération.
Certains risques peuvent être favorisés par votre état, vos antécédents ou par un traitement pris avant l’opération. Il est impératif d’informer les médecins de vos antécédents (personnels et familiaux) et de l’ensemble des traitements et médicaments que vous prenez.
L’opération du cancer du sein en pratique
Une consultation pré-anesthésique doit être réalisée systématiquement avant toute intervention
Si la technique du ganglion sentinelle est programmée, un rendez-vous est pris dans le service de médecine nucléaire, La veille de l’intervention, pour la détection du ganglion sentinelle par isotope,
Lorsqu’un curage ganglionnaire complet est préféré, cette injection préalable est inutile.
Généralement vous êtes hospitalisée la veille de l’intervention.
Le jour de la chirurgie :
Si le nodule n’est pas palpable (ou pour les micro-calcifications), la zone qu’il faut retirée est repérée avant l’opération par le radiologue qui met en place un fil repère en s’aidant de la radiographie ou de l’échographie du sein.
Votre dossier est recontrôlé par l’équipe soignante.
Après une éventuelle prémédication (tranquillisant), vous serez conduite au bloc opératoire.
Une perfusion sera posée (petit tuyau dans une veine pour passer les médicaments nécessaires à votre anesthésie et à votre intervention).
Votre dossier est de nouveau vérifié par l’équipe chirurgicale qui vous posera des questions sur votre identité, le type de chirurgie prévue… selon la « check-list opératoire» mise en place dans tous les bloc opératoire de France pour améliorer votre sécurité.
Vous serez installé dans la salle d’intervention, et commencera votre anesthésie.
Si vous bénéficiez de la méthode du ganglion sentinelle : Technique combinée bleu + isotope.
Une Injection péri aréolaire de 2 ml de bleu patenté 6 à 8 minutes avant l’incision sera fait (possibilité de risque allergique rare).
Un Prélèvement de tous les ganglions bleus/chauds (1 à 3) sera fait et analysé en per opératoire par un médecin anatomopathologiste.
Si un curage axillaire est nécessaire, soit en première intention, soit après analyse du ganglion sentinelle, un drainage par un petit tuyau est le plus souvent nécessaire pendant quelques jours pour évacuer la lymphe.
Vous passerez en salle de réveil avant de retourner dans votre chambre ; Une perfusion intraveineuse est généralement laissée en place, elle vous apporte des calmants et assure une sécurité si un médicament doit être injecté en urgence.
La reprise d’une alimentation normale se fait en général dès le soir ou le lendemain de l’opération.
L’hospitalisation est généralement de courte durée s’il n’y a pas de curage axillaire (votre chirurgien peut vous le préciser).
En fonction de la chirurgie un ou deux redons peuvent être en place, ils sont retirés au bout de 1 à 3 jours.
Si un curage ganglionnaire a été réalisé, l’hospitalisation est prolongée jusqu’à ce que l’écoulement de lymphe soit arrêté ou suffisamment diminué pour retirer le dispositif de drainage.
Les fils de fermeture de la peau sont parfois résorbables. Parfois, ils doivent être enlevés après la sortie de la clinique.
Si du bleu a été injecté (ganglion sentinelle), la teinte cutanée peut persister quelques semaines pour disparaître ensuite.
Un petit hématome ou une sensation de dureté de la zone où se trouvait le nodule est très fréquent et peut durer quelques jours ou semaines.
Les douches sont possibles et recommandées quelques jours après l’opération, les bains ne doivent pas être pris avant la consultation post opératoire.
Une psychologue est présente dans le service, vous pouvez la rencontrer sur simple demande de votre part.
Après la sortie
Il est recommandé d’informer votre médecin de famille de cette intervention et de votre arrivée au domicile ; il vous connaît bien et saura adapter vos traitements éventuels et vous informer si nécessaire.
Un arrêt de travail est généralement prescrit pour une durée de 2 à 4 semaines.
Une ordonnance d’antalgique et éventuellement d’anticoagulant vous est remise.
Le compte rendu opératoire vous est le plus souvent remis ainsi qu’un bulletin d’hospitalisation.
Un rendez-vous post opératoire est fixé 3 à 4 semaines après la chirurgie.
Des douches sont souhaitables après l’opération mais il est recommandé d’attendre la consultation post opératoire avant de prendre des bains (baignoire, piscine ou mer).
A votre retour à domicile, si des douleurs, des saignements ou écoulements du sein, de la fièvre ou un gonflement important du sein surviennent, il est indispensable d’en informer votre chirurgien.
Votre dossier sera représenté en comité de cancérologie (RCP) avec les analyses définitives de la pièce opératoire et des ganglions afin de définir la suite de votre traitement (comme les rayons, la chimiothérapie, l’hormonothérapie, ou la surveillance simple).
Si vous avez bénéficié d’une recherche de ganglion sentinelle, Parfois, quelques jours après l’opération, l’analyse plus précise de ces ganglions sentinelles retrouve, tout de même, des cellules cancéreuses. Dans ce cas, une seconde opération sous anesthésie générale est nécessaire afin de compléter l’ablation des ganglions restants (curage axillaire).
Qu’est-ce que la méthode du ganglion sentinelle ?
Nous utilisons pour cette méthode un repérage radio isotopique et colorimétrique du ganglion sentinelle.
Le ganglion sentinelle est le premier ganglion de l’aisselle recevant le drainage lymphatique d’une tumeur.
La technique de la biopsie du ganglion sentinelle a pour objectif l’identification de ce(s)ganglion(s) par injection d’un colorant et d’un colloïde radioactif, et son exérèse pour étude anatomopathologique.
L’intérêt du ganglion sentinelle est d’éviter un curage axillaire classique chez les patientes qui n’ont pas d’atteinte ganglionnaire.
En effet, si l’analyse du ganglion sentinelle ne retrouve pas de cellules cancéreuse, les autres ganglions de l’aisselle sont probablement sain et il n’est pas nécessaire de réaliser un curage axillaire qui peut comporter plus d’effets secondaires.

Comment se déroule la technique du ganglion sentinelle ?
Repérage radio isotopique
La veille ou le matin de la chirurgie, vous aurez rendez vous dans le service de médecine nucléaire.
Une petite quantité de produit radioactif est injecté, le plus souvent en péri aréolaire (macro-agrégats d’albumine marqués au Technétium 99m)
Le plus souvent, l’injection n’est pas douloureuse. Plus rarement, certains patients peuvent ressentir transitoirement une brûlure
Une scintigraphie montrant le drainage lymphatique de la tumeur est effectuée. Les images sont réalisées 1 h 30 à 2 h après l’injection, centrées sur le sein et le creux axillaire et durent 15 min en moyenne.
Le but est de guider le chirurgien pendant l’intervention. La scintigraphie ne renseigne pas sur l’état des ganglions, elle précise juste leur nombre et leur localisation (c’est l’analyse anatomo-pathologique faite au laboratoire qui précisera le statut de ces ganglions).
Repérage colorimétrique
Le jour de la chirurgie, après l’anesthésie, une Injection péri aréolaire de 2 ml de bleu patenté 6 à 8 minutes avant l’incision sera fait (possibilité de risque allergique rare),
Un Prélèvement de tous les ganglions bleus/chauds (1 à 3) sera fait et analysé en per opératoire par un médecin anatomopathologiste
L’analyse au microscope de ces ganglions (1,2 ou 3) nous permet de décider si un curage axillaire est décidé d’emblée en cours de chirurgie.
Parfois, quelques jours après l’opération, l’analyse plus précise de ces ganglions sentinelles retrouve, tout de même, des cellules cancéreuses. Dans ce cas, une seconde opération sous anesthésie générale est nécessaire afin de compléter l’ablation des ganglions restants (curage axillaire).
